脳血管内治療部
血管内治療とは
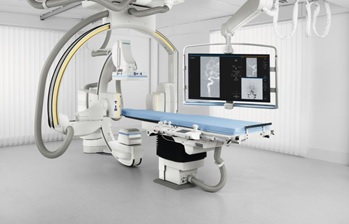
頭や頸部を切開することなく、足の付け根や腕の動脈からカテーテルという細長い柔らかい管を挿入し、これを病変近くまで誘導して治療を行います。
脳の血管にできた動脈瘤や血管の奇形を、血管の中から埋めたり、脳や頸動脈の血管が細くなっている部分を拡げたり、つまった血栓を取り除いたりする治療で、『カテーテル治療』とも呼ばれております。
血管内治療は、高齢者や全身合併症をお持ちの方にも身体的負担が少なく施行できる点で優れております。また、治療後の安静と入院期間が短いという利点もあります。ただ、疾患によっては開頭術のほうが安全・確実に治療を行える場合もあります。単に"頭を切るか(脳外科)"、"切らないか(血管内)"という視点ではなく、この患者さまにとって"開頭がむいているのか"、"血管内治療がいいか"を脳外科内で十分な検討を行ったうえで、"患者さまに最も適切な治療"を提供致します。
24時間、365日、脳神経外科専門医でもある脳血管内治療専門医による対応が可能です。
当院は日本脳神経血管内治療学会研修施設に認定されております。
治療対象疾患(写真は当院での実際の症例)
脳動脈瘤について
脳動脈瘤とは?
脳動脈瘤は脳の動脈が風船状に拡張した「瘤=コブ」のことです。動脈の分岐部分にできることが多く様々な大きさがあります。人口の約3%で発生すると言われており、最近では脳ドックで偶然見つかることも増えています。破裂していない状態のことを「未破裂脳動脈瘤」、破裂した状態のことを「破裂動脈瘤」と呼び、区別しています。特に脳動脈瘤が破裂した場合にはくも膜下出血を引き起こします。破裂動脈瘤によりくも膜下出血となった場合は、約1/3の患者さんが死亡し、約1/3の患者さんが後遺症により社会復帰が困難となり、約1/3の患者さんで社会復帰が可能といわれており非常に怖い病気です。このため、後で述べます破裂リスクが高い「未破裂脳動脈瘤」に対しては治療が必要です。
脳動脈瘤の治療は必要?
まず「破裂脳動脈瘤」によりくも膜下出血を起こした場合は治療が必須です。破裂した動脈瘤からの出血は一旦は止血されますが、約30%で再破裂し、出血を繰り返すことで生命に関わります。そのため、発症から72時間以内の早急な治療が必要です。一方で、「未破裂脳動脈瘤」は未だ破裂していない状態で、破裂すればくも膜下出血を引き起こす状態です。稀に動脈瘤が増大しているサイン(頭痛、瞳孔散大、眼瞼下垂など)が破裂前に出現することがあり、「警告症状」といわれます。その場合は緊急で手術が必要です。
未破裂脳動脈瘤の破裂リスクと治療適応は?
UCAS Japanという日本人を対象に破裂リスクを調査した研究があります。これによると未破裂脳動脈瘤の平均年間破裂率は約1%で大きさや場所、形状が破裂リスクに関連します。
以下が破裂しやすい動脈瘤の条件といわれ、積極的な手術治療を検討します。
①大きさ5-7mm以上の未破裂脳動脈瘤
②5mm未満であっても、
A) 動脈瘤によって頭痛や神経症状がでている
B) 前交通動脈および内頚動脈-後交通動脈分岐部に存在する
C) 不整形、bleb(小さな突起)がある
一方、これらがなくても、定期的にMRIなどの画像診断を行う必要があります。
脳動脈瘤はどのような治療?
脳動脈瘤の主な治療には開頭して脳動脈瘤に直接クリップをかける「開頭クリッピング術」と、カテーテルを用い血管の中から治療する「脳血管内治療」の2種類があります。当院では脳血管内治療が可能かどうかをまず検討します。特に、「脳血管内治療」は足の付け根にある大腿動脈から挿入するため、数mm程度の傷口で治療を完遂することができます。
ただし、いずれの治療を行うかは、動脈瘤の大きさ、場所、形状によって決定されます。

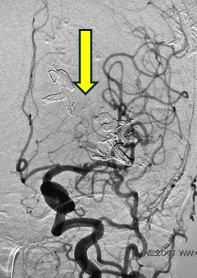
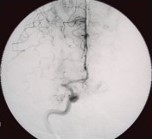
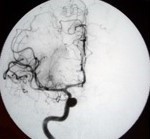
脳動脈瘤(破裂・未破裂)に対するコイル塞栓術
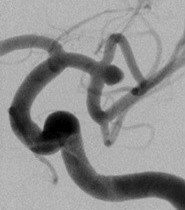
<コイル塞栓術前>
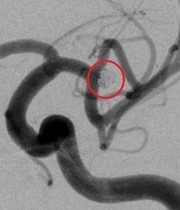
<コイル塞栓術後>
脳動静脈奇形に対する塞栓術
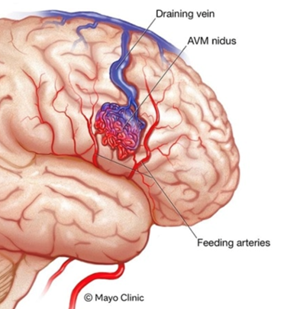
脳動静脈奇形(AVM)とは?
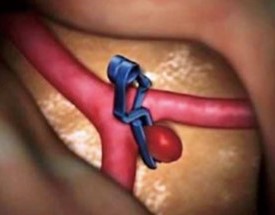
脳動静脈奇形(AVM)とは、脳の中にできた血管の塊です。AVMは流入動脈 (feeder:フィーダー)-血管塊(nidus:ナイダス)-流出静脈(drainer:ドレイナー)で構成されます。
通常の血行は動脈―毛細血管―静脈で、動脈の圧は毛細血管で下がり、静脈へと流れますが、AVMの場合は毛細血管がないため、高い血圧が血管塊(nidus)や流出静脈(feeder)にかかるために出血しやすくなります。また、流入動脈に動脈瘤ができることもあり、この動脈瘤が出血原因となることもあります。通常、脳内出血やくも膜下出血で発症し、若年に多いといわれています。
検査方法
CT、MRI、MRAや脳血管撮影で診断できます。
治療方法
開頭手術や血管内治療、ガンマナイフ治療が行われたり、これらの治療方法を組み合わせます。また、治療せずに経過観察する場合もあります。
AVMの図(Mayo clinic HPより引用)
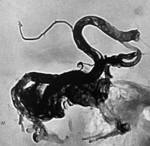
当院で治療(塞栓術後に開頭摘出)した症例
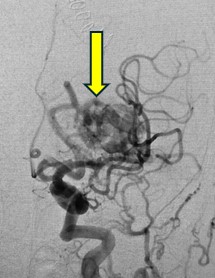
<治療前>
<治療後>
<塞栓物質>
硬膜動静脈瘻に対する治療
硬膜動静脈瘻とは?
脳は硬膜という膜に包まれています。『硬膜動静脈瘻』は硬膜の中で、直接のつながりのない動脈と静脈が何らかの原因で直接つながってしまったものです。原因として頭部外傷、開頭手術後、静脈洞血栓症などが関連するといわれていますが、明らかな病歴のない方が大多数です。我が国では年間10万人当たり約0.3人程度で発症する比較的稀な病気です。当院では年間3-5人の患者様がおられます。
『硬膜動静脈瘻』が形成されると、硬膜動脈と脳の静脈との間に連絡(“シャント”と呼んでいます)ができます。硬膜動脈は本来、脳を栄養するものでなく、かつ動脈であるために圧が高く、静脈との間でシャントができると様々な問題を生じます。異常血流が静脈洞から脳側へ向いた時には脳内の静脈に高い動脈圧がかかるため、静脈に負担がかかり、脳出血を生じることがあります。その他、脳の静脈圧が高い状態が続くと、脳を栄養した血液が滞って脳から流出しにくくなり、結果としてその部位の脳機能障害(麻痺、言語障害、けいれん、認知症など)を生じることがあります。脳の静脈圧の上昇は脳全体の圧の上昇にもつながり、長い間持続すれば、脳機能低下だけでなく、視力の低下や喪失などにつながることもあります。脳と眼はつながっていますので眼の方に流れる静脈に高い圧がかかり、眼球結膜が充血したり、眼圧が上昇したり、眼の動きや視力が悪化する場合があります。脳内の静脈まで高い圧がかからない場合でも”血液が流れるような耳鳴り”が続くこともあります。
治療の必要性
『硬膜動静脈瘻』では、病変の部位やシャントを流れる血液量、静脈洞の狭窄の有無などによって症状が変わってきます。耳鳴りを感じたり、脳の静脈圧が高くなり脳静脈へ血液逆流が起きた場合には、その部位の脳の機能障害が起きます。共通するものとしてはけいれん発作があり、その他、麻痺やしびれ、言語障害などが生じます。静脈圧が高くなり、血管が破たんすると脳出血を生じます。その際には麻痺などに加えて、頭痛、意識障害なども起きる可能性があり、最悪の場合には命を落とすこともあります。
日本人では海綿静脈洞という部位に『硬膜動静脈瘻』が発生することが多いといわれていますが、この場合、圧の高まった血流が目の方に流れていくことがあります。物が二重に見える、眼球が赤く充血する、突出する、眼圧が上昇する、視力、視野の悪化が見られるなどの特徴的な症状を呈することがあります。脳出血の予防や状態を改善するために治療を行う必要性があります。
治療方法について
治療には
(1) 脳血管内治療
(2) 開頭術
(3) 定位的放射線
の3つがあります。
(1) 脳血管内治療について
まず、細いカテーテルを異常血管の入り口まで誘導し、異常血管の中に液体塞栓物質やコイルなどをつめて異常血管を閉塞させます。この病気の本体は硬膜内の動脈と静脈の異常な“シャント”にあります。従って治療法としては、動脈側から病気の近くまで到達する方法と、静脈側から病気近くまで到達する方法の2種類があります。
- 経動脈的塞栓術: 液体塞栓物質、粒子塞栓物質、コイルなどで動脈側から閉塞します。NBCAやOnyxといわれる液体塞栓物質を使用することで、経動脈的塞栓術だけで治癒する可能性もあります。また異常血流を減らす効果は確実にありますので、症状を改善したい場合、手術や経静脈的塞栓術と組み合わせる場合などにも利用されます。
- 経静脈的塞栓術:異常血流が静脈洞に流れ込む場合で、かつその静脈洞が正常な血流の流れに利用されない場合には、この静脈洞をコイルなどで閉塞させることにより治癒する可能性があります。海綿静脈洞の病変では多くはこの方法で治療されますし、その他の部位でも条件が合えば治る確率が高くなります。
(2) 開頭術
全身麻酔下で開頭を行い『硬膜動静脈瘻』に到達、硬膜動静脈瘻を摘出したり、“シャント”の遮断を行います。部位によっては、血管内治療よりも開頭による手術治療が有効であることもあります。合併症として、脳内出血、脳のむくみ、手術中の脳挫傷や脳神経の損傷、髄膜炎などの感染症、痙攣、美容上の問題などがあります。
(3) 定位的放射線治療
硬膜上で異常な硬膜動脈と静脈にシャントがある部位に高線量の放射線を当てることにより、シャントを閉鎖させる治療法です。手術や脳血管内治療で治りにくい病変で、病変部位が狭い範囲に限局している場合には他の治療方法よりも有用なことがあります。ただし、病変が消失するまでに2~3年を要すること、また全例でシャントが消失するわけではなく、数パーセント程度ですが、合併症として、放射線による脳障害や脳浮腫が生じる可能性があります。
予後
硬膜動静脈瘻を治療せずに経過を見た場合、病変のタイプによっては高い確率で重症化することが知られています。硬膜動静脈瘻の年間出血率は1.8%という報告があります。この中でも、脳の静脈へ異常な血流が流れ込まない場合(専門的には“皮質静脈逆流を伴わないタイプ”)には経過は非常に良好で、一般的には治療が勧められるケースは少ないといえます。一方で、脳血管撮影で脳の静脈へ異常な血流が流れ込んでいる状態(“皮質静脈への逆流を認めるタイプ”)では脳出血や静脈性梗塞などの重大な疾患を発症する可能性が高く危険な状態といえます。“皮質静脈逆流を認めるタイプ”では脳出血が起こる確率は年間8%、その他も含め重篤な症状の出現は年間15%、年間死亡率は約10%という報告もあり積極的な治療が勧められます。また、海綿静脈洞部硬膜動静脈瘻で視力低下、眼球運動障害、眼圧上昇などの症状を伴っている場合も緊急治療が必要です。
再治療、追加治療の可能性
この疾患はいずれの治療後においても再発する可能性があります。再発した場合には追加治療を行います。脳血管内治療では根治が得られないと判断した場合には、開頭手術や放射線治療を行います。また、通常カテーテル治療は足の付け根の血管から頭の血管までカテーテルを通しますが、静脈洞が閉塞している場合などで足の血管からでは病変に到達できない場合があります。このような場合には頭蓋骨を切除して直接脳や硬膜の静脈にカテーテルを挿入する方法(小開頭併用血管内治療)も行うことがあります。
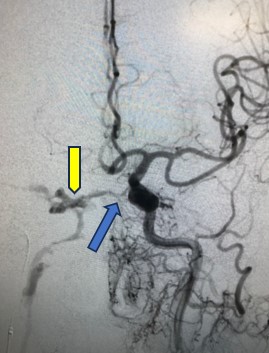
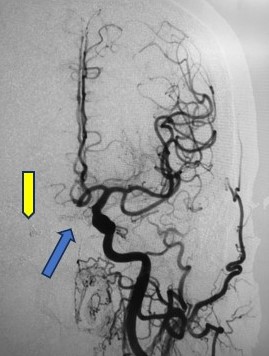
術前の左内頸動脈撮影(青矢印にシャントがあり、黄色矢印の静脈へ流れている)
(術中写真;矢印の部分がシャント部、コイルで閉塞した)
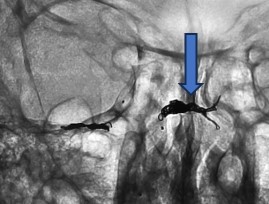
(術後の左内頸動脈撮影;シャントと異常な静脈が消えている)
頸動脈狭窄症に対するステント留置術
頸動脈狭窄症とは?
頚動脈狭窄症とは、頚部の内頚動脈分岐部に動脈硬化(プラーク)による狭窄などで脳梗塞を起こす原因となりうる疾患です。脳梗塞を起こした場合、その部位により、手足の麻痺や感覚障害、言語障害、視力視野障害、高次脳機能障害、意識障害などの様々な症状が出現します。
脳梗塞に至らない場合でも一時的に脳への血流が低下すると一過性脳虚血発作とよばれる状態が起こります。一過性脳虚血発作では上述した様々な症状が数分から数時間にかけて持続します。
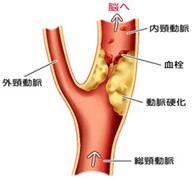
(メディカルノートHPより引用)
治療の必要性
脳梗塞や一過性脳虚血発作を防ぐために、狭窄度が一定以上(70%以上)あれば頚動脈狭窄症に対して内服治療だけではなく、外科的治療を行うことが推奨されています。症状を呈していない無症候の頚動脈狭窄症の場合でも、狭窄が高度の場合には脳梗塞予防のため外科的治療が推奨されています。外科治療の方法として血管内手術(ステント留置術)と外科的治療(頚動脈内膜剥離術)があります。脳梗塞予防効果はいずれも同等とされています。
頸動脈狭窄症に対する治療法
A. 内服治療
抗血小板薬の内服や動脈硬化のリスクとなる疾患(高血圧症、糖尿病、高脂血症など)の管理を強化し、頚動脈狭窄の進行や脳梗塞予防を図ります。狭窄の程度が手術の適応基準を満たさない場合に選択されます。その他、全身状態や併存疾患により外科的治療が行えない場合にも内服治療が選択されます。
B. 頸動脈内膜剥離術(CEAといいます)
全身麻酔が必要です。頚部の皮膚を切開し頚動脈を露出、頚動脈を切開して動脈硬化巣(プラーク)を摘出します。
C. 頸動脈ステント留置術(CASといいます)
局所麻酔で行います。大腿部あるいは上腕部からカテーテルを挿入し、頚動脈までカテーテルを誘導します。まず狭窄の遠位側にプラークを脳内に飛ばさないようにするフィルターやバルーンを留置します。その後、ステントを通すために前拡張を行い、ステント留置、ステントを圧着させる後拡張を行います。その後、最初に留置したフィルターやバルーンを回収して終了します。

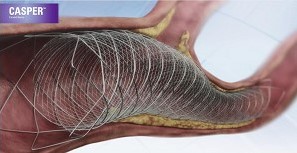
(頸動脈用ステント:ストライカー社、テルモ社HPより引用)
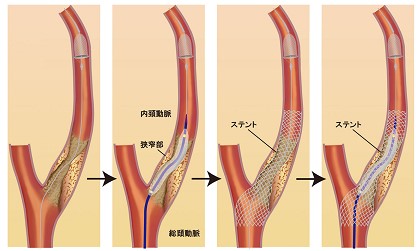
実際の頸動脈ステント留置手技(吉村紳一先生WEB SITEより引用)
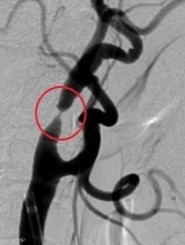
<ステント留置前>
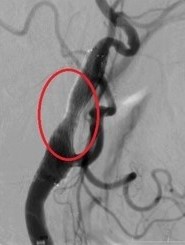
<ステント留置後>
急性期脳梗塞に対する血栓回収治療
脳血栓回収療法
脳梗塞は、脳血管が閉塞することで脳血流が途絶え、脳細胞が壊死してしまう病気です。よくある脳梗塞の症状は「片側の手足や顔面の麻痺やしびれ」や「失語症 」、「構音障害」、「視野の異常」などがあります。脳血栓回収療法とは、脳血管を閉塞している血栓を回収し、脳梗塞が完成する前に脳血流を再開通させ、症状を改善させる治療方法です。すべての脳梗塞患者様に対して行える治療方法ではなく厳格な治療適応があります。
治療適応ですが、まず発症前の状態が良い (介護が必要でないなど)、遅くとも発症から24時間以内に来院(早ければ早いほどよい)、中等度以上の神経症状、脳梗塞になっている範囲が狭い、閉塞している血管の場所によって適応があるかを判断いたします。
方法は、カテーテルを足もしくは腕の血管から挿入して脳血管の閉塞部位に誘導し、ステント型の回収機材や吸引カテーテルを用いて血栓を回収し、閉塞した脳血管を再開通させます。脳血管が閉塞したあと、脳梗塞は時間経過とともに完成するため、症状を改善するため1分1秒でも早く治療を開始することが重要となります。当院では脳血管内治療指導医・専門医・脳血栓回収療法実施医の計3名が在籍しており、24時間365日体制で血栓回収療法を行っています。
上:ステント型血栓回収機器 (Medtoronic HPより引用)
下:吸引型血栓回収機器 (Medtronic HPより引用)
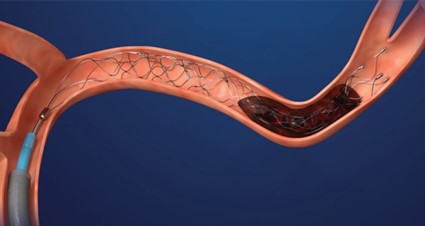
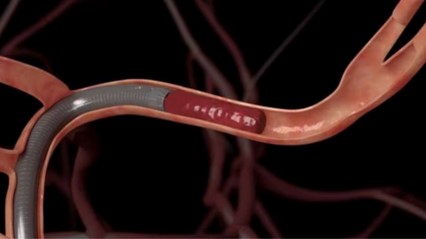
<血栓回収前>
<血栓回収後>

<実際の血栓>
血管内治療件数
脳動脈瘤塞栓術 44例
ステント留置術 34例
脳血管閉塞に対する血栓回収療法 35例
その他 15例
脳動脈瘤の新たな血管内治療"フローダイバーターステント"について
脳動脈瘤とは脳の動脈が"こぶ状"に膨らんだ状態で、破裂することにより、くも膜下出血を引き起こします。くも膜下出血は非常に激しい頭痛や意識障害で発症しますが、約1/3の方が死亡、1/3が寝たきり、1/3が社会復帰されるといわれています。 脳動脈瘤には破裂してくも膜下出血になった破裂脳動脈瘤と、たまたまみつかった未破裂脳動脈瘤があり、その治療方法や使用できる医療機器に若干の違いがあります。
脳動脈瘤の治療には開頭クリッピング術と脳血管内手術があり、開頭クリッピング術は破裂および未破裂とも同じ手技で行います。一方、脳血管内手術では破裂の場合はステントと呼ばれる金属製の筒を使用できないなどの制約があります。
フローダイバーターステント(図.1)は、破裂していない未破裂脳動脈瘤に対して用いる非常に編み目を細かくしたステントのことで脳動脈瘤内に入る血流を抑えることで、動脈瘤内の血栓化を促進して動脈瘤の治癒を目指す方法です。
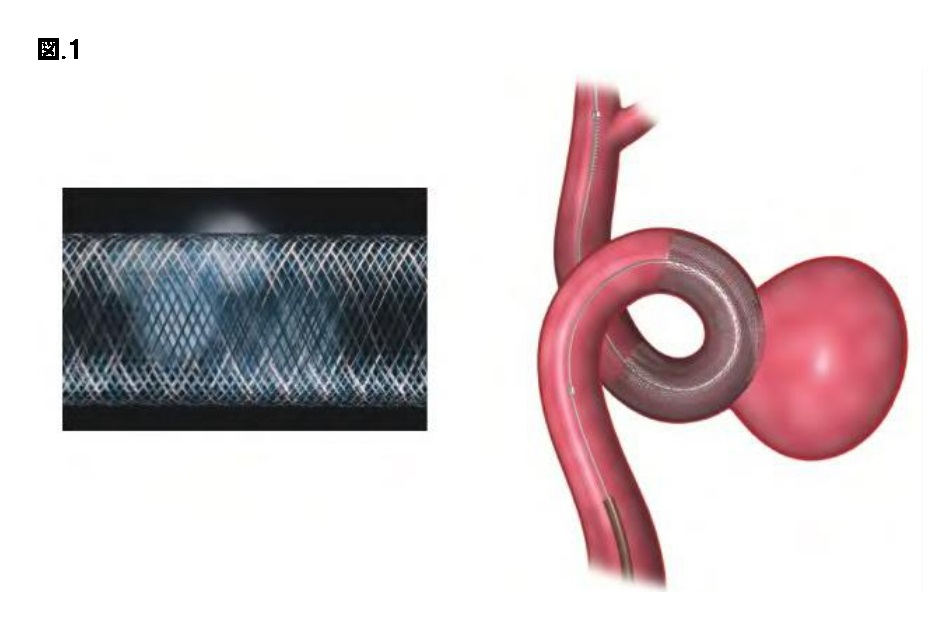
日本国内では2015年から使用が認められ、当初は開頭クリッピング術で治療の難易度が高く、治療困難であったり、今までの脳血管内手術では十分な治療効果を得ることができずに再発を繰り返す10mm以上の内頚動脈瘤に対して使用されていました。
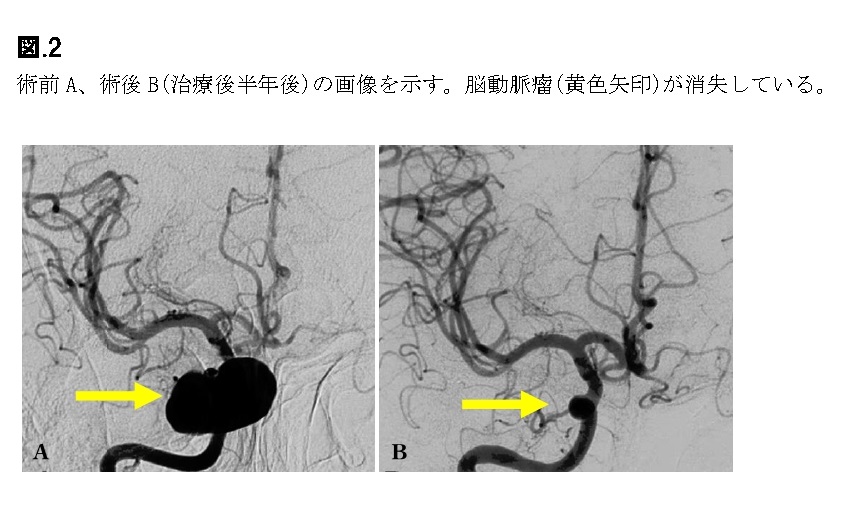
2020年9月からは5mm以上で4mm以上の広径なネックを持つ動脈瘤で、部位としては今までの内頚動脈に加え、椎骨脳底動脈、中大脳動脈や前大脳動脈の近位部に適応拡大されました。実際の治療前後の写真を図.2に示しています。
フローダイバーター治療に続く、”新たな脳動脈瘤治療用デバイス(Woven EndoBridgeデバイス、略称 W-EB)”の当院への導入についてお知らせいたします。
2023年9月より当院でW-EBの使用が可能になりました。
以下、W-EBについてご説明いたします。
W-EBは2019年から本邦で使用されている脳動脈瘤に対する血管内治療機器です。
欧州ではすでに2010年から使用されており、全世界で1万件以上の使用実績があり、安全性についても実証されています。W-EBですが、細かい網目の袋状になった形状をしており、ニッケルチタン製の形状合金で作られています(図1)。 適応はワイドネック(基部が幅広い)の分岐部脳動脈瘤(図2)で、脳動脈瘤治療の約3割程度が相当します。従来の方法だと治療が難しい場合や治療成績が悪い、根治が難しい症例に対して行われています。
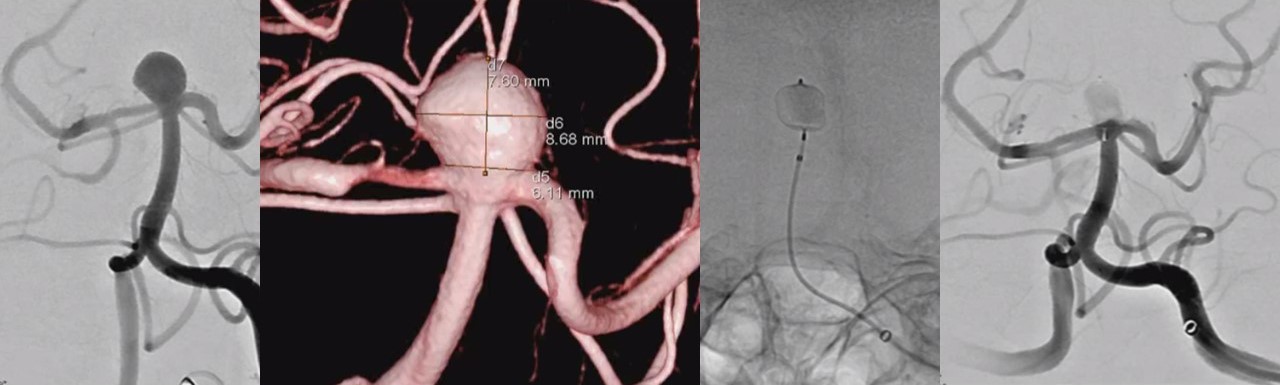
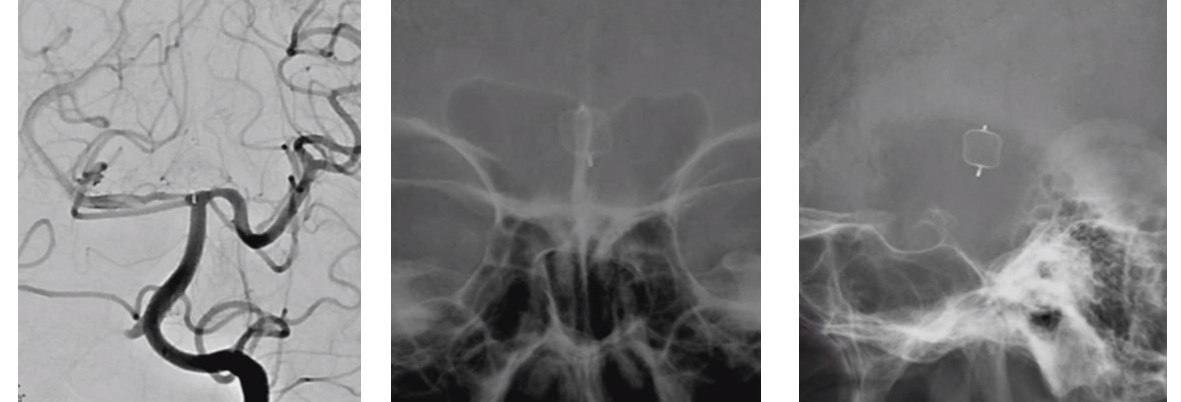
W-EBを用いることで、手技が比較的容易となり、従来の治療方法より手術時間は短くなり、放射線被曝量も少なくなります。さらに、いままではこのような脳動脈瘤ではステントを使用することが多く、抗血小板剤(血液さらさら)を長期間内服しないといけませんでしたが、それも短期間で済ますことができます。 治療方法ですが、他の脳動脈瘤治療と同様に全身麻酔が必要です。大腿部の動脈からカテーテルを入れ、それを脳動脈瘤まで誘導します。折りたたまれたW-EBをカテーテルから押し出すことで展開し、脳動脈瘤に血流が入らないようにすることで破裂を防ぐことができます。W-EBにつきましては、すべての脳動脈瘤患者様で行えるのでなく、脳動脈瘤サイズや部位などで使用できないこともあります。
治療をご希望の方は、馬場記念病院 脳神経外科外来医師までご相談いただけましたら幸いです。
図.1

図.2
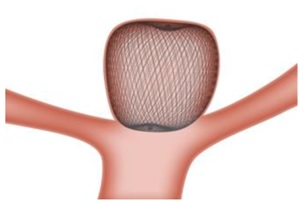
図はTERMO HPより引用しています。
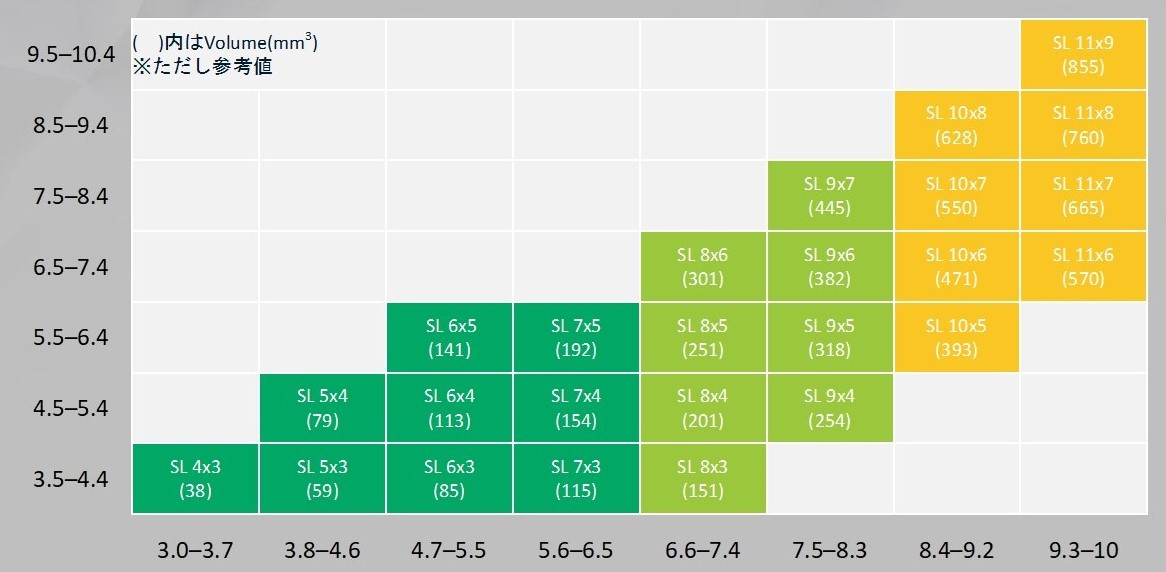
W-EBサイズ表
W-EB治療前
W-EB治療後 3ヶ月後に完全閉塞
医師紹介
脳卒中担当部長
須山 嘉雄
- 卒業大学・学位
-
大阪医科大学
医学博士
- 所属学会・資格
-
日本脳神経外科学会 専門医・指導医
日本脳神経血管内治療学会 専門医・指導医
日本脳卒中学会 専門医・指導医
日本脳卒中の外科学会 技術指導医
日本医師会認定 産業医
日本脳神経外科コングレス
日本脳神経外科救急学会
- 役職 藤田医科大学脳卒中科 客員教授
-
- 担当についてはこちら
- 脳卒中担当
- 脳血管内治療担当
- 実物大3Dモデルを用いた手術支援